Центр гигиены и эпидемиологии Фрунзенского района г.Минска»
Государственное учреждение «Центр гигиены и эпидемиологии Фрунзенского района г.Минска»
Минск 2025
Сальмонеллез — это инфекционное заболевание, которое вызывается бактериями рода Salmonella, протекает с преимущественным поражением органов пищеварительного тракта.
Случаи заболеваний сальмонеллезами регистрируются круглый год, подъем заболеваемости наблюдается в летне-осенний период.
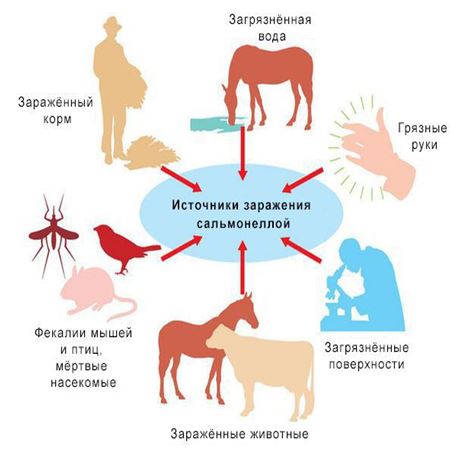
От кого можно заразиться сальмонеллезом?
- От больных сальмонеллезом людей
- От бактерионосителей (здоровые лица, которые выделяют во внешнюю среду сальмонеллы с фекалиями)
- От больных сальмонеллёзом животных, птиц.
Как возбудитель заболевания попадает в организм человека?
Сальмонеллы попадают в организм человека через рот, а в рот через грязные руки или зараженные продукты.


Сальмонеллезом болеют люди всех возрастов, чаще - дети до 2 лет.
Каковы симптомы (признаки) сальмонеллеза у человека?
Болезнь проявляется не сразу, а после скрытого периода, который колеблется от нескольких часов до 3 дней. К концу этого периода может появиться недомогание, головная боль, слабость, отсутствие аппетита. Затем начинают появляться характерные признаки заболевания. Это повышение температуры, рвота, боли в животе, частый жидкий стул с примесью слизи. От больных людей сальмонеллы выделяются в течение 1-3 недель, от носителей– в течение 1-2 месяцев. В отдельных случаях у людей, перенесших сальмонеллезы, формируется хроническое бактерионосительство и возбудители выделяются более одного года.
Можно ли вылечить сальмонеллез дома?
Легкие формы сальмонеллеза можно лечить дома, но обязательно под контролем врача.

-
Подвергайте достаточной термической обработке мясо, птицу. Исключите из меню блюда из сырого мяса, не пробуйте сырое мясо, птицу, фарш при приготовлении.
-
Тщательно мойте яйцо перед началом приготовления, варите яйцо не менее
10 минут с момента закипания. Тщательно обжаривайте яйцо с двух сторон. Пить сырые яйца не рекомендуется.
-
Подвергайте термической обработке блюда при их повторном употреблении: котлеты тушите, суп кипятите.
-
Храните продукты питания в холодильнике, не допуская соприкосновения сырых и готовых продуктов и не более срока, указанного на упаковках продуктов.
-
Пользуйтесь разделочным инвентарем (ножами, разделочными досками) отдельным для сырых и отдельным для готовых продуктов, для салата, хлеба.
-
Тщательно мойте овощи и фрукты проточной водой, затем ошпаривайте.
-
Следите за чистотой своих рук и рук детей: мойте руки с мылом при возвращении домой с улицы, перед едой, перед приготовлением пищи, после посещения туалета, после общения с животными.
-
Защищайте пищу и посуду от насекомых, грызунов и домашних животных, возможных переносчиков инфекции.
-
Если у человека появились боли в животе, частый жидкий стул, рвота, повысилась температура тела – обращайтесь к врачу. До прихода врача изолируйте больного. Закрепите за больным отдельную посуду, предметы ухода, средства личной гигиены; проведите дезинфекцию мест общего пользования.
Соблюдение этих правил защитит Вас и ваших близких от заболевания сальмонеллезом.
Автор: Борисенок Е.Л. – врач-эпидемиолог государственного учреждения


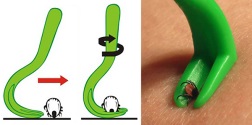
 После покуса необходимо:
После покуса необходимо: Различают три основных резервуара вируса бешенства среди животных:
Различают три основных резервуара вируса бешенства среди животных:
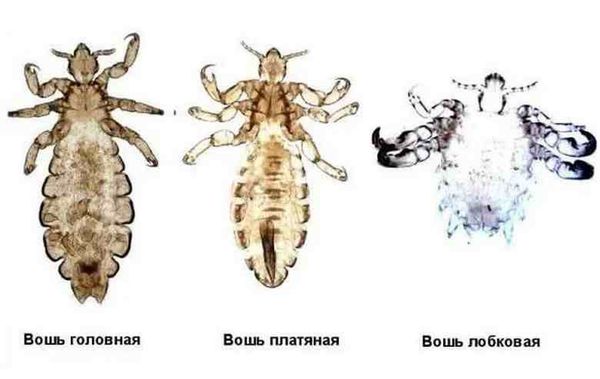 Педикулез – это паразитарное поражение кожи и её производных — волос. На человеке могут паразитировать головная вошь, платяная вошь и лобковая вошь. Соответственно, различают педикулёз головной, платяной и лобковый. Может также возникать смешанный педикулёз (одновременное присутствие двух или всех трех вариантов вшей).
Педикулез – это паразитарное поражение кожи и её производных — волос. На человеке могут паразитировать головная вошь, платяная вошь и лобковая вошь. Соответственно, различают педикулёз головной, платяной и лобковый. Может также возникать смешанный педикулёз (одновременное присутствие двух или всех трех вариантов вшей).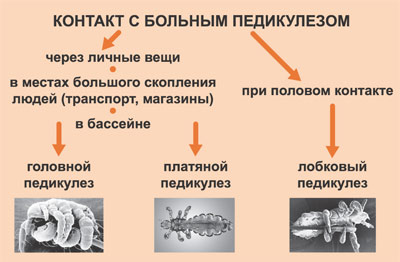 Прежде всего при тесном контакте с лицами, пораженными педикулезом: при общении в детских организованных коллективах, в переполненном транспорте, в бассейне, при пользовании общей одеждой, постелью, спальными принадлежностями, головными уборами, расческами и другими предметами личного пользования, при половом контакте (наличие коготков на лапках и хорошо развитой рефлекс цепляния позволяет им удерживаться на волосах, одежде и при соприкосновении с другим хозяином, удерживаться на нем).
Прежде всего при тесном контакте с лицами, пораженными педикулезом: при общении в детских организованных коллективах, в переполненном транспорте, в бассейне, при пользовании общей одеждой, постелью, спальными принадлежностями, головными уборами, расческами и другими предметами личного пользования, при половом контакте (наличие коготков на лапках и хорошо развитой рефлекс цепляния позволяет им удерживаться на волосах, одежде и при соприкосновении с другим хозяином, удерживаться на нем). - соблюдать правила личной гигиены: регулярное мытье головы и тела со сменой постельного и нательного белья, стирка/чистка одежды, верхней одежды; ежедневное расчесывание волос головы, регулярная стрижка, еженедельные осмотры на педикулез всех членов семьи, регулярная уборка жилых помещений;
- соблюдать правила личной гигиены: регулярное мытье головы и тела со сменой постельного и нательного белья, стирка/чистка одежды, верхней одежды; ежедневное расчесывание волос головы, регулярная стрижка, еженедельные осмотры на педикулез всех членов семьи, регулярная уборка жилых помещений; Механический метод используется
Механический метод используется  Химический метод – использование педикулицидов, приобретаемых в аптеках и используемых в соответствии с инструкцией к данному препарату. Этот метод может быть использован для борьбы со всеми видами вшей, а также для дезинсекции помещений в очагах педикулеза. Применяют химические средства (педикулициды) в разнообразных препаративных формах: лосьоны, шампуни, инсектицидные мыла, аэрозоли и прочие.
Химический метод – использование педикулицидов, приобретаемых в аптеках и используемых в соответствии с инструкцией к данному препарату. Этот метод может быть использован для борьбы со всеми видами вшей, а также для дезинсекции помещений в очагах педикулеза. Применяют химические средства (педикулициды) в разнообразных препаративных формах: лосьоны, шампуни, инсектицидные мыла, аэрозоли и прочие. С приходом весны начали регистрироваться первые случаи присасывания клещей. А это значит – будучи на природе, нужно проявлять бдительность. По результатам многолетних биологических наблюдений пик активности клещей приходится на апрель – май и начало июня.
С приходом весны начали регистрироваться первые случаи присасывания клещей. А это значит – будучи на природе, нужно проявлять бдительность. По результатам многолетних биологических наблюдений пик активности клещей приходится на апрель – май и начало июня.




 Малярия — это заболевание, которое возникает от укуса комара, зараженного паразитами (малярийными плазмодиями)
Малярия — это заболевание, которое возникает от укуса комара, зараженного паразитами (малярийными плазмодиями)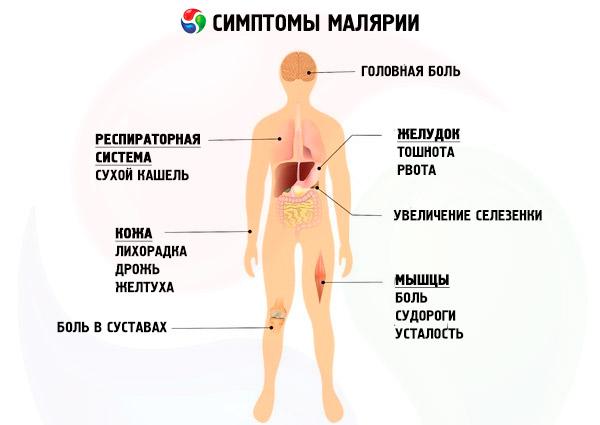
 - правильно одевайтесь (надевайте светлую плотную одежду с длинными рукавами и капюшоном, максимально закрывайте открытые участки тела);
- правильно одевайтесь (надевайте светлую плотную одежду с длинными рукавами и капюшоном, максимально закрывайте открытые участки тела);







.webp)

 Первые симптомы заболевания могут проявляться в месте нанесенного повреждения в виде мышечных подергиваний, зуда, боли по ходу нервов. В начале заболевания отмечаются беспричинная тревога, страх, повышенная чувствительность к световым и звуковым раздражителям, субфебрильная температура. Впоследствии могут присоединяться приступы водобоязни: болезненные спазмы мышц глотки и гортани при попытке попить, при звуках льющейся воды. С каждым днем заболевание прогрессирует, развиваются параличи. Смерть наступает от остановки дыхания и сердечно-сосудистой деятельности.
Первые симптомы заболевания могут проявляться в месте нанесенного повреждения в виде мышечных подергиваний, зуда, боли по ходу нервов. В начале заболевания отмечаются беспричинная тревога, страх, повышенная чувствительность к световым и звуковым раздражителям, субфебрильная температура. Впоследствии могут присоединяться приступы водобоязни: болезненные спазмы мышц глотки и гортани при попытке попить, при звуках льющейся воды. С каждым днем заболевание прогрессирует, развиваются параличи. Смерть наступает от остановки дыхания и сердечно-сосудистой деятельности.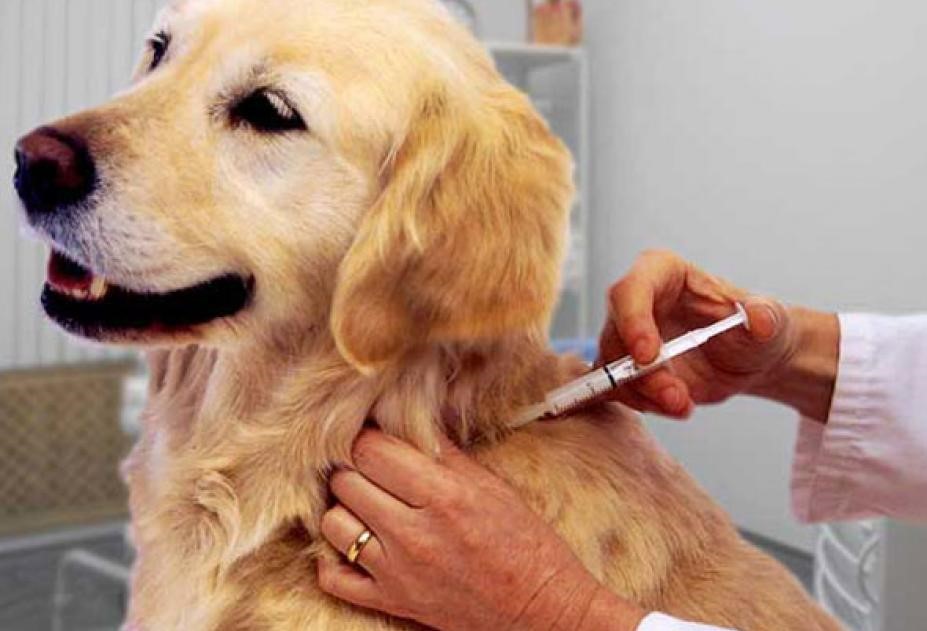 необходимо соблюдать установленные правила содержания домашних животных (собак, кошек) и ежегодно в обязательном порядке приводить своих любимцев в ветеринарную станцию по месту жительства для проведения профилактических прививок против бешенства;
необходимо соблюдать установленные правила содержания домашних животных (собак, кошек) и ежегодно в обязательном порядке приводить своих любимцев в ветеринарную станцию по месту жительства для проведения профилактических прививок против бешенства; не следует избавляться от животного, покусавшего или оцарапавшего человека. По возможности за ним должно быть установлено десятидневное наблюдение ветеринарным врачом;
не следует избавляться от животного, покусавшего или оцарапавшего человека. По возможности за ним должно быть установлено десятидневное наблюдение ветеринарным врачом;
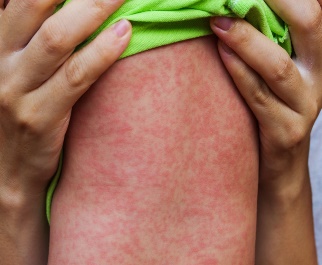
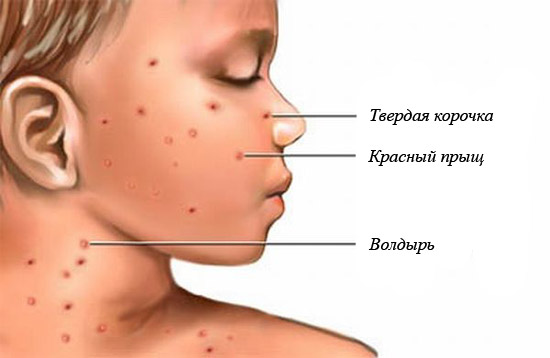 Ветряная оспа – заразное инфекционное заболевание, вызываемое вирусом, чаще всего встречающееся у детей, иногда среди не болевших раньше взрослых. После перенесенной инфекции вырабатывается устойчивый пожизненный иммунитет.
Ветряная оспа – заразное инфекционное заболевание, вызываемое вирусом, чаще всего встречающееся у детей, иногда среди не болевших раньше взрослых. После перенесенной инфекции вырабатывается устойчивый пожизненный иммунитет. (1).webp)
 (1).webp)























